Microsoft word - the respondents of the study were 100 postpartum mothers selected through purposive sampling-bookfold.doc
SOCIAL SUPPORT AND MATERNAL OUTCOMES OF POSTPARTUM MOTHERS WITH UNPLANNED ADVERSE BIRTH EVENTS This study looked into the social support and maternal outcomes of postpartum mothers with unplanned adverse birth events. Specifically it identified: 1) the respondents’ profile as to age, parity, educational attainment, prenatal care and adverse effects; 2) level of social support received
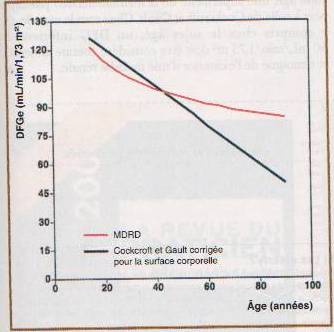 Sites WEB pour le calcul en ligne :
Sites WEB pour le calcul en ligne :